 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
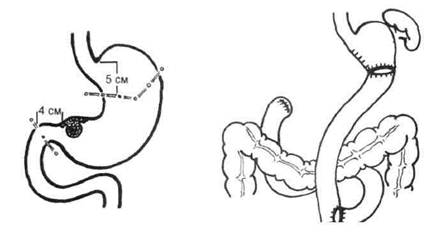
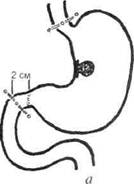
Показания к радикальному хирургическому вмешательству1. Возможность полного удаления первичной опухоли. 2. Отсутствие отдалённых метастазов и диссеминации процесса по брюшине. 3. Функциональная переносимость вмешательства. При радикальной операции удаление первичной опухоли должно быть выполнено единым блоком вместе с регионарными лимфатическими коллекторами в пределах здоровых тканей, чтобы в краях резекции не было раковых клеток. Впервые такой подход был предложен более 100 лет назад Холстедом при хирургическом лечении рака молочной железы. С тех пор это положение определяет стратегию всей онкохирургии. Выбор объёма радикального хирургического вмешательства в первую очередь зависит от размеров, локализации и формы роста первичной опухоли. При локализованных экзофитных формах карциномы для достижения радикальности во время резекции необходимо отсту- пить от края опухоли минимум на 3 см. При инфильтративных формах рака отступать в проксимальном направлении (от визуально и пальпа-торно определяемой границы опухоли) нужно не менее чем на 5 см. Более надёжным критерием адекватности объёма операции служит отсутствие раковых клеток в краях резицированного органа, что должно быть установлено во время срочного гистологического исследования. Наиболее распространёнными типичными радикальными операциями при раке желудка являются дистальная субтотальная резекция желудка, гастрэктомия и проксимальная субтотальная резекция желудка с удалением регионарных лимфатических коллекторов. В последнее время при раннем раке допускаются эндоскопические вмешательства. Эндоскопическая мукозэктомия Эндоскопическую мукозэктомию выполняют лишь при начальном неизъязвлённом раке, ограниченном пределами слизистой оболочки желудка и не превышающем 1—2 см в диаметре. Эта операция может быть радикальной, или её можно рассматривать как тотальную биопсию. Дистальная субтотальная резекция желудка Дистальную субтотальную резекцию желудка выполняют при не-инфильтративном типе опухоли нижней трети желудка и отсутствии метастазов в лимфатические узлы паракардиальной области и по ходу селезёночной артерии. Субтотальная резекция желудка предполагает перевязку и пересечение правой желудочной, правой желудочносальниковой и левой желудочной артерий в самом их начале с удалением сопутствующих лимфатических узлов и большого сальника. При этом иссекают четыре пятых желудочной стенки, включая всю малую кривизну до уровня пищеводно-желудочного перехода и 2—3 см проксимального отдела двенадцатиперстной кишки. Непрерывность ЖКТ восстанавливают путём гастроеюностомии (рис. 20-4). Предпочтение следует отдавать формированию анастомоза между культёй желудка и выключенной по методу Ру петлёй тощей кишки. При этом петля кишки, предназначенная для формирования гастроэнтероанастомоза, должна быть длиной не менее 40 см, чтобы избежать рефлюкса жёлчи в культю желудка и пищевод. Другие методы реконструкции нужно ограничивать в связи с худшими функциональными результатами. 512 ♦ Хирургические болезни ♦ Том 1 ♦ Часть II О Глава 20 Проксимальная субтотальная резекция желудка Проксимальную субтотальную резекцию желудка выполняют редко. Подобный объём операции допустим лишь при экзофитных опухолях размером менее 4 см, локализующихся в проксимальном отделе, не прорастающих в серозную оболочку, и при отсутствии метастазов в лимфатических узлах, располагающихся по правому краю большой кривизны, а также супра- и субпилорических. Проксимальная резекция включает удаление всей малой кривизны с пересечением пищевода на расстоянии 5—6 см от края опухоли и завершается формиро-1анием анастомоза между пищеводом и культёй желудка (рис. 20-5)
а 1-ч~~ б Рис. 20-4. Дистальная субтотальная резекция желудка (схема): а — объём удаляемой части желудка; б — завершение операции путём наложения гаст-роэнтероанастомоза по Ру.
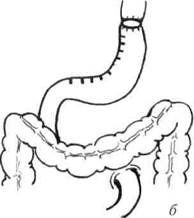
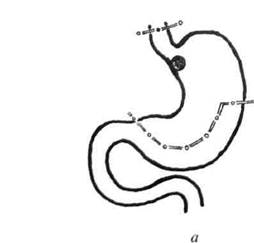
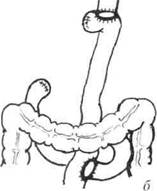
Рис. 20-5. Проксимальная субтотальная резекция желудка (схема): а — объём резекции; б — завершение операции с помощью наложения эзофагогастроа-настомоза. Рак желудка О 513 Гастрэктомия Гастрэктомия — основная операция при раке желудка, выполняется при опухолях средней и верхней третей желудка, а также при обширном распространении опухоли антрального отдела. Она включает удаление всего желудка с регионарными лимфатическими коллекторами. Наиболее функциональным и надёжным методом восстановления непрерывности пищеварительного тракта после гастрэктомии служит формирование инвагинационного эзофаго-энтероанастомоза с отключённой по Ру петлёй тощей кишки (рис. 20-6), что позволяет
Рис. 20-6. Гастрэктомия при раке тела желудка (схема): а — объём удаления органа; 6 — операция завершается эзрфагоэнтеростомией по Ру. избежать рефлюкса жёлчи в пищевод и тем самым предотвратить развитие рефлюкс-эзофагита. Ряд хирургов при реконструкции используют петлевую пластику или интерпозицию сегментов тонкой или ободочной кишки на сосудистой ножке с сохранением пассажа пищи по двенадцатиперстной кишке. Лимфодиссекция Лимфодиссекция — обязательный элемент любого радикального хирургического вмешательства при раке желудка, её выполняют по принципиальным соображениям независимо от наличия или отсутствия метастазов в регинарных лимфатических узлах. Термин «лимфодиссекция» включает моноблочное удаление не только лимфатических узлов, но и лимфатических сосудов с окружающей жировой клетчаткой в пределах фасциальных футляров. Вариант лимфодиссекции определяется объёмом удаляемых тканей, классифицируется на основании последнего удаляемого этапа 514 ♦ Хирургические болезни ♦ Том 1 ♦ Часть II ♦ Глава 20
метастазирования и обозначается символом D (dissection). Выделяют следующие виды лимфодиссекции: • D1 — удаление регионарных перигастральных лимфатических кол лекторов (N1), расположенных в связочном аппарате желудка сальнике; • D2 — удаление как перигастральных, так и регионарных лимфатических коллекторов второго этапа метастазирования (N2), расположенных по ходу артериальных ветвей чревного ствола; • D3 — удаление не только регионарных лимфатических коллекторов, как в предыдущем объёме лимфодиссекции, но и лимфатических узлов третьего этапа метастазирования (N3), расположенных вдоль аорты и пищевода. До недавнего времени обязательным стандартным объёмом лимфодиссекции считалась D1. В настоящее время при радикальных хирургических вмешательствах при раке желудка принято выполнять лимфо-диссекцию в объёме D2. Этот объём не ухудшает непосредственных результатов лечения и увеличивает 5-летнюю выживаемость, поэтому лимфодиссекция D2 должна быть обязательным элементом современного хирургического лечения локализованных стадий рака желудка. Лишь при широком лимфогенном метастазировании с поражением заб-рюшинных лимфатических коллекторов, большой площади выхода процесса на серозную оболочку желудка и диффузно-инфильтративной форме роста опухоли выполнение лимфодиссекции D2 не улучшает отдалённые результаты лечения. Эти больные быстро погибают на фоне прогрессирования и генерализации злокачественного процесса. Дальнейшее расширение границ лимфодиссекции с иссечением лимфатических узлов из печёночно-двенадцатиперстной связки, у головки поджелудочной железы, корня брыжейки тонкой кишки и па-рааортального пространства у ряда пациентов улучшает отдалённые результаты лечения, но существенно увеличивает травматичность хирургического вмешательства, риск осложнений и летального исхода. На сегодняшний день расширение объёма лимфодиссекции до D3 рассматривают как исследовательское. Комбинированные радикальные операции Комбинированные радикальные операции с резекцией тела и хвоста поджелудочной железы сопровождаются частыми осложнениями, разви/ием инсулинзависимого сахарного диабета, высокой летальное л>ю и редко улучшают отдалённые результаты лечения. Рак желудка <> 515 Удаление метастазов Удаление метастазов из печени в сочетании с устранением первичной опухоли при раке желудка в отличие от подобных вмешательств при раке ободочной кишки крайне редко улучшает результаты лечения. Паллиативные операции Паллиативные операции чаще выполняют при раке желудка IV стадии у пациентов со стенозом выходного отдела желудка, кровотечением из раковой опухоли и перфорацией раковой язвы. Подобные операции значительно не удлиняют жизни больных, но избавляют их от тягостных симптомов. В ряде случаев эти операции могут быть дополнены химиотерапией. Лучшим видом паллиативного лечения в этих ситуациях служит резекция желудка по Бальфуру. При этом лимфодиссекцию не производят, операцию завершают формированием впередиободочного га-строэнтероанастомоза на длинной петле с межкишечным соустьем по Брауну. Средняя продолжительность жизни после паллиативной резекции составляет 9 мес. При невозможности выполнения паллиативной резекции применяют операции меньшего объёма. Пациентам с раком, обтури-рующим выходной отдел желудка, для восстановления эвакуации пищи из желудка накладывают обходной гастроэнтероанасто-моз. Это позволяет им прожить после операции в среднем 6 мес. У больных раком кардиального отдела желудка и наличием дисфа-гии для обеспечения энтерального питания выполняют стентирО-вание, лазерную реканализацию опухоли, формируют гастростому или еюностому. При прободении опухоли и тяжёлом состоянии пациента или наличии распространённого перитонита ограничиваются ушиванием перфорации и дренированием брюшной полости. После выведения больного из тяжёлого состояния и проведения соответствующей подготовки следует стремиться оперировать повторно в возможно короткий срок и выполнить резекцию желудка. На выбор вида операции определённое значение оказывает и функциональная переносимость хирургического вмешательства, поскольку существует прямая связь между объёмом операции, уровнем летальности и частотой осложнений. Так, резекция желудка даёт хорошие непосредственные результаты, а гастрэктомия сопровождается 516 ♦ Хирургические болезни ♦ Том 1 ♦ Часть II ♦ Глава 20
Дата добавления: 2015-01-18 | Просмотры: 1433 | Нарушение авторских прав |
 общей летальностью 5—8%. Основными причинами летальности слу жат такие осложнения операции, как несостоятельность швов пи-щеводно-кишечного анастомоза и панкреонекроз. Вследствие использования сшивающих аппаратов частота несостоятельности швов анастомоза снизилась до 5%. Тяжёлые формы панкреатита развиваются значительно чаще при расширенных гастрэктомиях и лимфо-диссекции D3.
общей летальностью 5—8%. Основными причинами летальности слу жат такие осложнения операции, как несостоятельность швов пи-щеводно-кишечного анастомоза и панкреонекроз. Вследствие использования сшивающих аппаратов частота несостоятельности швов анастомоза снизилась до 5%. Тяжёлые формы панкреатита развиваются значительно чаще при расширенных гастрэктомиях и лимфо-диссекции D3.