 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ВНУТРЕННИЕ ПОЛОВЫЕ ОРГАНЫ ЖЕНЩИНЫК внутренним половым органам женщины относят (рис. 1.1.3): • влагалище; • матку; • придатки матки (маточные трубы и яичники) и их связки - круглые и широкие связки матки, собственные и подвешивающие связки яичников). Непосредственное отношение к внутренним половым органам имеют соединительно-тканные и гладкомышечные образования, принадлежащие фиксирующему аппарату матки: поперечная (кардинальная) связка, лобково-пузырные и крестцово-маточные связки. Влагалище (vagina s. colpos) - трубка длиной 10-12 см, идущая снизу вверх и несколько кзади по проводной оси таза, от преддверия влагалища к матке. Верхний отдел влагалища соединяется с шейкой матки, образуя четыре свода (fornices vaginae): передний, задний и два боковых. Самым глубоким является задний свод, граничащий с наиболее низко
Рис. 1.1.3. Внутренние половые органы женщины (сагиттальный разрез) расположенным отделом брюшной полости у женщин - маточно-прямокишечным пространством (excavatio rectouterina). Через задний свод влагалища производят ряд диагностических и лечебных вмешательств (диагностические пункции, введение лекарственных веществ в брюшную полость, кульдоскопию и т.д.). Стенка влагалища имеет толщину 0,3-0,4 см и обладает большой эластичностью. Она состоит из трех слоев: внутреннего - эпителиального, среднего - гладкомышечного и наружного - соединительнотканного. Слизистая оболочка влагалища представляет собой видоизмененную кожу, т.е. покрыта многослойным плоским эпителием, но лишена желез и волосяных фолликулов. В период половой зрелости слизистая оболочка образует складки, в основном расположенные поперечно (rugae vaginalis). Складчатость слизистой оболочки уменьшается после родов и у многорожавших женщин бывает невыраженной. Слизистая оболочка влагалища имеет бледно-розовый цвет, который при беременности становится цианотичным. Средний, гладкомышечный слой хорошо растяжим, что особенно необходимо
в процессе родов. Наружный, соединительно-тканный слой связывает влагалище с соседними органами - мочевым пузырем и прямой кишкой. Матка (uterus s. metra, s. hyster) представляет собой гладкомышечный полый орган, по форме напоминающий маленькую уплощенную в переднезаднем направлении грушу. Вес матки у нерожавшей половозрелой женщины около 50 г, длина ее 7,5 см, наибольшая ширина (у дна) 5,5 см и толщина - до 3,5-4 см. Матка делится на три отдела (рис. 1.1.4): • шейку; • перешеек; • тело. Шейка матки (cervix s. collum uteri) составляет приблизительно треть всей длины матки. Ее принято делить на влагалищную и надвлагалищную части. У нерожавшей женщины форма влагалищной части шейки (portio vaginalis) приближается к форме усеченного конуса (субконическая шейка), у рожавшей - имеет цилиндрическую форму. Через всю шейку проходит цервикальный канал (canalis cervicalis), имеющий
Рис. 1.1.5. Форма наружного зева: а - у нерожавшей, б - у рожавшей веретенообразную форму. Такая форма наилучшим образом способствует удерживанию в его просвете слизистой пробки - секрета желез цервикального канала. Эта слизь обладает чрезвычайно высокими бактерицидными свойствами и препятствует проникновению инфекции в полость матки. Цервикальный канал открывается в полость матки внутренним зевом (orificium internum) и во влагалище - наружным (orificium externum), (см.рис. 1.1.4). Наружный зев у нерожавших женщин имеет точечную форму, у рожавших - форму поперечной щели (вследствие всегда имеющихся небольших разрывов в родах) (рис. 1.1.5). Полость матки на фронтальном разрезе имеет форму треугольника. Перешеек (isthmus) - область между шейкой и телом матки шириной около 1 см. Из перешейка в третьем триместре беременности формируется нижний маточный сегмент - самая тонкая часть стенки матки в родах. Здесь чаще всего происходит разрыв матки, в этой же области производят разрез матки при операции кесарева сечения. Тело матки (corpus uteri) - часть органа, располагающаяся выше перешейка, ее вершина называется дном (fundus). Стенка матки состоит из трех слоев (рис. 1.1.4): • внутренний - слизистая оболочка (endometrium); • средний - мышечный слой (myometrium); • наружный - серозный (perimetrium). Слизистая оболочка матки разделяется на два слоя: базальный и функциональный. В течение менструального цикла происходит гиперплазия и гипертрофия эпителия, готовящегося принять оплодотворенную яйцеклетку. Если оплодотворения не происходит, функциональный слой эндометрия отторгается, что сопровождается менструальным кровотечением. По окончании менструации вновь начинается образование функционального слоя за счет клеток базального слоя.
Средний (мышечный) слой матки состоит из гладкомышечных волокон, слои которых располагаются кольцеобразно в середине и в косом направлении в наружном и внутреннем отделах толщи стенки (рис. 1.1.6). Наружный (серозный) слой является висцеральным листком брюшины, которая неодинаково сращена с маткой в разных ее отделах. Спереди, на месте перехода на мочевой пузырь, брюшина образует пузырно-маточную складку (plica vesicouterina), под которой имеется некоторое количество рыхлой клетчатки. При операции кесарева сечения для обеспечения доступа к матке эта складка рассекается и служит затем для надежного прикрытия (перитонизации) шва на матке. Нормальным положением матки считается наклонение ее кпереди от проводной оси таза (anteversio) с образованием между телом и шейкой тупого угла, открытого кпереди (anteflexio) (рис. 1.1.7). Дно небеременной матки не выходит за пределы малого таза, а наружный зев находится на уровне седалищных остей малого таза. Придатки матки (adnexa uteri) включают: • маточные трубы; • яичники; • связки. Маточные трубы (tubae uterinae) отходят от дна матки в области ее углов и идут в верхних отделах широких связок матки по направлению к боковым стенкам таза. Маточные трубы являются яйцеводами, т.е. путями, по которым яйцеклетка попадает в полость матки. Средняя длина маточной трубы 10-12 см. Просвет ее неодинаков на протяжении:
Рис. 1.1.7. Варианты положения матки в полости малого таза а) интерстициальная часть (pars interstitialis s. intramuralis) имеет просвет трубы, равный 0,5 мм, и расположена непосредственно в стенке матки; б) перешеек трубы (pars isthmica) - отрезок трубы по выходе ее из матки. Внутренний диаметр трубы здесь несколько больше, чем в интерстициальной части; в) ампулярная часть (pars ampullaris) - наиболее толстая часть трубы, ее просвет здесь также увеличивается и достигает в конце, в так называемой воронке (infundibulum tubae), 5 мм. От воронки трубы идут многочисленные бахромки (fimbriae tubae) длиной 1-1,5 мм. Самая длинная из них называется яичниковой (fimbria ovarica) (рис. 1.1.8). Стенка трубы состоит из трех слоев: внутренний - слизистая трубы, состоящая из клеток цилиндрического реснитчатого эпителия; средний - мышечный, содержащий волокна гладкой мускулатуры; и наружный - серозный покров, представляющий собой брюшину широкой связки матки. Маточные трубы сокращаются перистальтически, что наряду с мерцанием ресничек способствует продвижению яйцеклетки в полость матки. В рыхлой клетчатке широкой связки матки между маточной трубой и яичником (брызжейка трубы) расположены рудиментарные эмбриональные образования: epoophoron и paroophoron (остатки вольфова протока). Яичник (ovarium s. oophoron) - парный орган, представляющий собой женскую половую железу со средними размерами 3,5 х2,5 х 1,5 см. Он вырабатывает стероидные половые гормоны: эстрогены, андрогены и прогестерон. Яичник располагается на заднем листке широкой связки матки так, что меньший его участок - ворота (hylus ovarii), через которые входят сосуды и нервы, покрывается - широкой связкой, а большая его часть не покрыта брюшиной и находится в брюшной полости. Яичник покрыт кубическим или низкоцилиндрическим эпителием, под которым находится второй слой - белочная оболочка (tunica
albuginea), состоящая из сети коллагеновых волокон. Под белочной оболочкой расположен основной слой - корковое вещество (substantia corticalis). В корковом слое находятся фолликулы на разных стадиях развития. Четвертый (мозговой) слой яичника представляет собой нежную соединительную ткань, содержащую большое количество сосудов и нервов. В фолликуле происходит рост и развитие яйцеклетки, которая в середине менструального цикла выбрасывается из лопнувшего фолликула и попадает в брюшную полость и затем по маточной трубе в полость матки. Выброс яйцеклетки из лопнувшего фолликула в брюшную полость называют овуляцией. На месте фолликула образуется желтое тело (corpus luteum), продуцирующее эстрогены и прогестерон. После 16 нед беременности, когда функцию гормонообразования берет на себя плацента, желтое тело подвергается регрессу и превращается в белое тело (corpus albicans). Если беременность не наступает - желтое тело начинает регрессировать после 21-го дня менструального цикла. Дата добавления: 2014-12-11 | Просмотры: 6074 | Нарушение авторских прав |
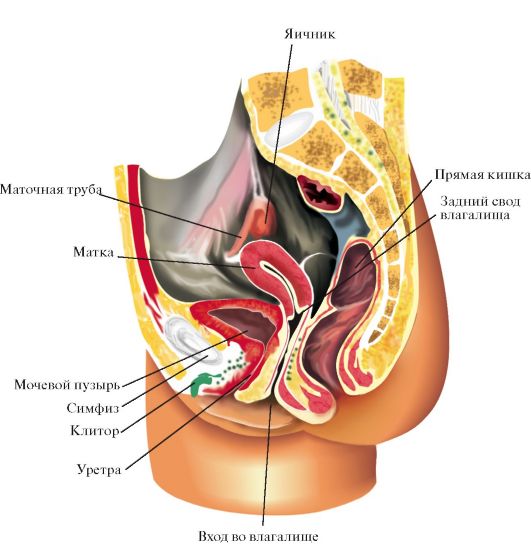
 Рис. 1.1.4. Фронтальный разрез матки (схема)
Рис. 1.1.4. Фронтальный разрез матки (схема)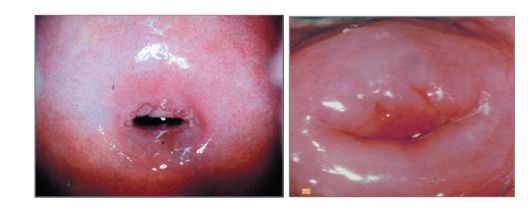
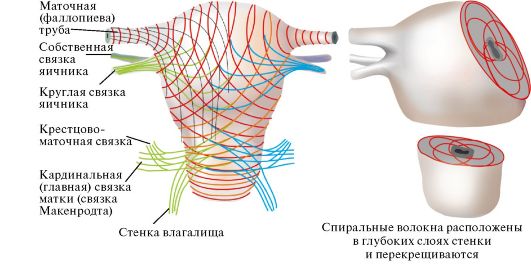 Рис. 1.1.6. Расположение мышечных слоев матки (схема)
Рис. 1.1.6. Расположение мышечных слоев матки (схема)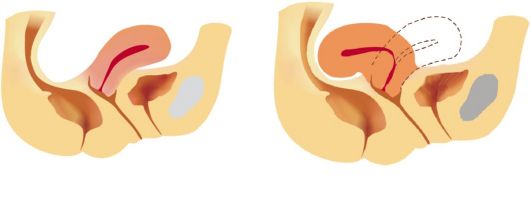
 Рис. 1.1.8. Строение маточной трубы
Рис. 1.1.8. Строение маточной трубы