|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
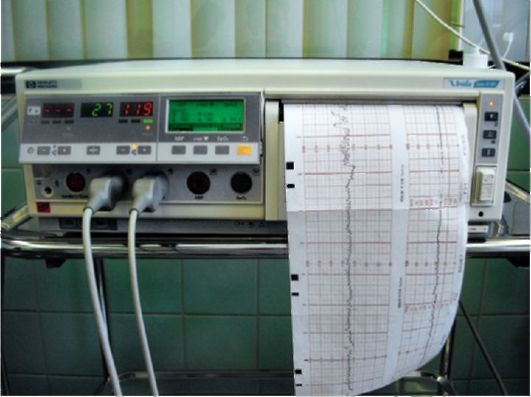
ВЕДЕНИЕ ПЕРИОДА РАСКРЫТИЯС началом родовой деятельности роженицу переводят в родильный блок, где она проводит первый период родов в предродовой палате или все периоды родов в палате-боксе. Муж или родственники могут присутствовать во время родов (партнерские роды). Поведение роженицы в первом периоде родов должно быть активным. Она должна использовать приемы обезболивания, которым ее обучили на занятиях по психопрофилактической подготовке к родам. Постельный режим рекомендуют при сохраненном плодном пузыре в случаях многоводия, преждевременных родах, тазовом предлежании плода. В первом периоде родов врач и акушерка должны наблюдать за общим состоянием роженицы, динамикой родов и сердцебиением плода. Каждые 2-3 ч производят записи в истории родов. Для оценки течения родов целесообразно вести партограмму. Необходимо справляться о самочувствии роженицы (усталость, головная боль, головокружение, расстройство зрения, боли в эпигастральной области). Особое внимание должны обращать на состояние сердечно-сосудистой системы роженицы (окраска кожных покровов и видимых слизистых, пульс, регулярное измерение артериального давления на обеих руках), следить за функцией мочевого пузыря, кишечника и характером выделений из половых путей. Переполнение мочевого пузыря мочой может возникнуть в связи с его атонией или в результате прижатия уретры к симфизу головкой плода. Роженице предлагают мочиться через каждые 2-3 ч. При отсутствии самостоятельного мочеиспускания прибегают к катетеризации мочевого пузыря. Оценивают характер выделений из влагалища - слизь, околоплодные воды (количество, цвет, прозрачность, запах, наличие в них примеси мекония, крови). Для наблюдения за динамикой родовой деятельности применяют наружное акушерское исследование и влагалищное исследование. В настоящее время широкое распространение получили фетальные мониторы, которые одновременно регистрируют сокращения матки и основные параметры сердечной деятельности плода (рис. 2.10.1).
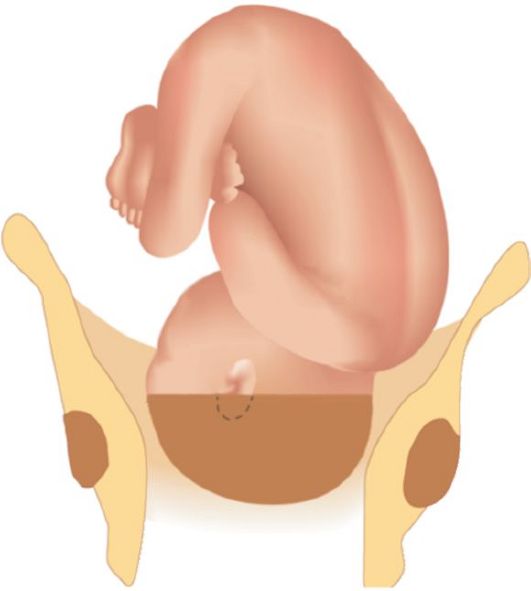
Рис. 2.10.1. Фетальный монитор Наружное акушерское исследование в периоде раскрытия проводят многократно и систематически. Приемами пальпации определяют положение, позицию, вид и предлежание плода, отношение предлежащей части ко входу в малый таз. Рукой, расположенной в области дна матки, оценивают характер родовой деятельности - частоту, интенсивность, продолжительность схваток. Матка после схватки должна хорошо расслабиться. Необходимо обращать внимание на форму матки и ее консистенцию во время и вне схватки, на высоту стояния дна матки, состояние ее нижнего сегмента (перерастяжение, болезненность), расположение контракционного кольца, напряжение круглых маточных связок, состояние наружных половых органов (отек). Сердцебиение плода акушерка и врач выслушивают каждые 15 мин, определяют его частоту, ритм, звучность или проводят кардиомониторное наблюдение. Частота сердцебиения плода в норме составляет 120-160 уд/мин. Сердцебиение должно быть ясное и ритмичное. Учащение сердцебиения, равно как и его урежение, являются признаками гипоксии плода. При обнаружении изменений частоты и ритма сердцебиения плода целесообразно провести мониторный контроль, регистрируя специальным прибором (фетальным монитором) влияние сокращений матки на характер сердцебиения плода. Такая запись позволяет значительно точнее оценить состояние плода в родах, чем аускультация акушерским стетоскопом. Степень раскрытия маточного зева определяют при влагалищном исследовании. В конце периода раскрытия контракционное кольцо располагается на 10 см выше верхнего края лона, что соответствует полному раскрытию маточного зева. Влагалищное исследование производят при поступлении в родильный дом, при излитии околоплодных вод и по показаниям. Влагалищное исследование производят в асептических условиях при опорожненном мочевом пузыре (технику см. гл. 4). При влагалищном исследовании определяют состояние: 1) наружных половых органов и промежности (патологические изменения, высоту промежности, рубцы, старые разрывы, варикозное расширение вен); 2) влагалища (широкое или узкое, длинное или короткое, нет ли рубцов, перегородок, опухолей) и мышц тазового дна; 3) шейки матки (сохранена, укорочена, сглажена, степень открытия маточного зева, толщина и податливость его краев); 4) плодного пузыря (целый, отсутствует, если цел, то выясняют степень его наполнения и напряжения во время и вне схваток); 5) предлежащей части плода, ее отношение ко входу в малый таз, положение в малом тазу, плотность костей черепа, швы, роднички и ведущую точку; 6) рельефа костей малого таза (форма мыса и лонного сочленения, выраженность крестцовой ямки, подвижность крестцово-копчикового сочленения и др.), измеряют диагональную конъюгату. Головка плода может быть в следующих отношениях к плоскостям малого таза: • головка над входом в малый таз, • прижата ко входу в малый таз, • малым сегментом во входе в малый таз, • большим сегментом во входе в малый таз, • в широкой части полости малого таза, • в узкой части полости малого таза, в выходе малого таза. Положение головки плода по отношению к различным отделам таза определяют на основании данных наружного и влагалищного исследований.
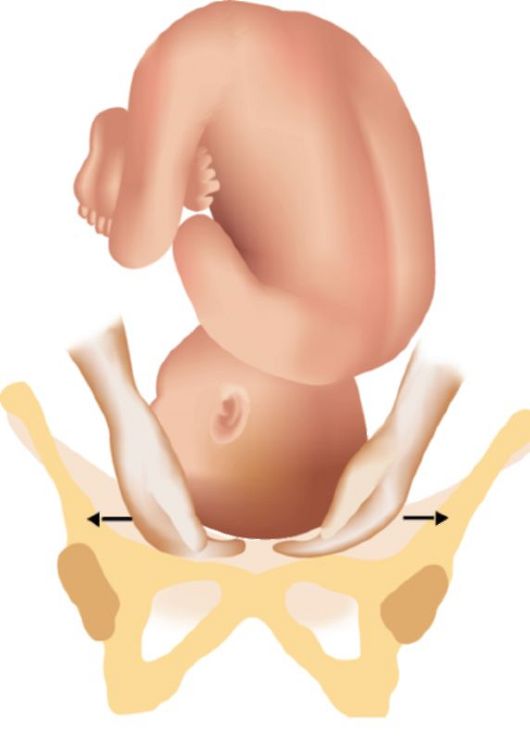
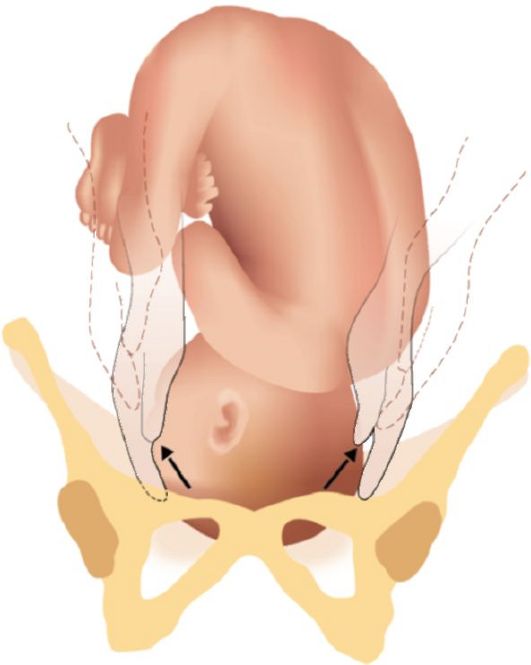
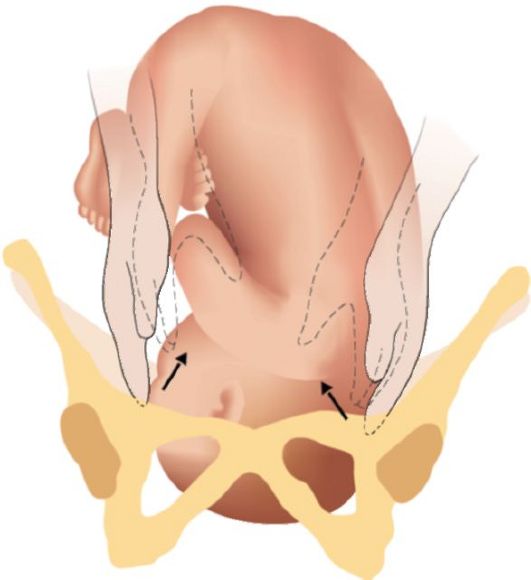
Рис. 2.10.2. Большой сегмент головки при затылочном предлежании • Головка над входом в малый таз. При наружном исследовании, пользуясь третьим и четвертым приемами, устанавливают, что головка подвижна, баллотирует, концами пальцев можно проникнуть в глубину между безымянными линиями входа таза и головкой (рис. 2.10.3). При влагалищном исследовании малый таз свободен, прощупываются безымянные линии, мыс и лонное сочленение. • Головка прижата ко входу в малый таз. Головка вплотную касается костного кольца входа в таз. Третьим, а лучше четвертым приемом, определяется вся головка, она не баллотирует, но при исследовании может быть легко отодвинута в сторону. При влагалищном исследовании - крестцовая впадина свободна, можно достигнуть мыса. При достаточном открытии маточного зева (4 см) определяют швы и роднички, и характер предлежания (вставления) головки. Большой сегмент головки - это наибольшая ее часть, которая проходит через вход в таз при данном вставлении. При затылочном предлежании головки граница большого ее сегмента проходит по окружности малого косого размера (рис. 2.10.2). Малым сегментом головки называется любая часть головки, расположенная ниже границы большого сегмента. Сегменты головки - понятие условное, так как эти части головки существуют лишь в воображении. • Головка малым сегментом во входе в малый таз. Головка неподвижна, меньший ее сегмент находится ниже плоскости входа. При исследовании третьим и четвертым приемом прощупывают большую часть головки над плоскостью входа таза, пальцы обеих рук будут расходиться (рис. 2.10.4). При влагалищном исследовании - внутренняя поверхность лона и крестцовая впадина еще свободны, можно согнутым пальцем достигнуть мыса, определяется небольшая часть головки, стреловидный шов, большой и малый роднички, иногда родовая опухоль.
Рис. 2.10.3. Головка над входом в малый таз (пальцы обеих рук могут быть подведены под головку)
Рис. 2.10.4. Головка во входе в малый таз малым сегментом (пальцы обеих рук, скользящие по головке,расходятся) • Головка большим сегментом во входе в малый таз. Головка своей наибольшей окружностью находится в плоскости входа в таз. При наружном акушерском исследовании при четвертом приеме пальцы рук при обратном движении ладоней будут сходиться (рис. 2.10.5). При влагалищном исследовании определяют, что головка прикрывает верхнюю треть лонного сочленения и крестца, мыс не достижим, малый родничок ниже большого, стреловидный шов в косом размере. • Головка плода в широкой части полости малого таза. Над лоном прощупывают незначительную часть головки. При влагалищном исследовании определяют, что половина внутренней поверхности лонного сочленения и верхняя половина крестцовой впадины заняты головкой. Прощупывают седалищные ости, стреловидный шов расположен в косом размере. • Головка в узкой части полости малого таза. При наружном исследовании головка не определяется. При влагалищном исследовании обнаруживают, что вся внутренняя поверхность лонного сочленения и две трети крестцовой впадины заняты головкой. Седалищные ости не достигаются. Стреловидный шов расположен в косом размере, но уже ближе к прямому размеру. • Головка в выходе малого таза. Головка полностью занимает крестцовую впадину. Внутренняя поверхность седалищных бугров не определяется. Стреловидный шов стоит в прямом размере выхода (рис. 2.10.6). Расположение стреловидного шва
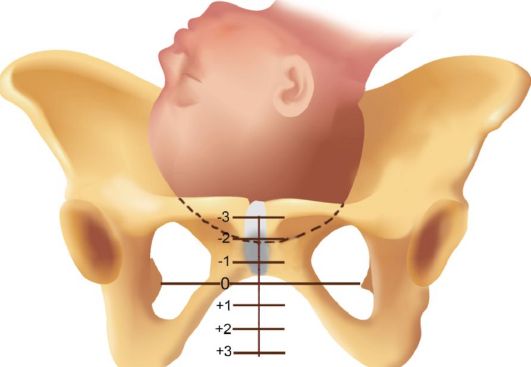
Рис. 2.10.5. Головка во входе в малый таз большим сегментом (пальцы обеих рук, скользящие по головке, сходятся) и родничков в зависимости от места стояния головки показано на рис. 2.10.7. Американская школа определяет отношение предлежащей части плода к плоскостям малого таза во время ее продвижения по родовым путям, используя понятие «уровней» малого таза (по Бишопу). Выделяют следующие уровни: плоскость, проходящая через седалищные ости, - уровень 0 (головка плода находится большим сегментом во входе в малый таз); плоскости, расположенные выше уровня 0, обозначают соответственно как уровни -1, -2, -3, плоскости, расположенные ниже уровня 0, обозначают соответственно как уровни +1, +2, +3. При этом уровень +3 соответствует расположению головки на тазовом дне (рис. 2.10.8).
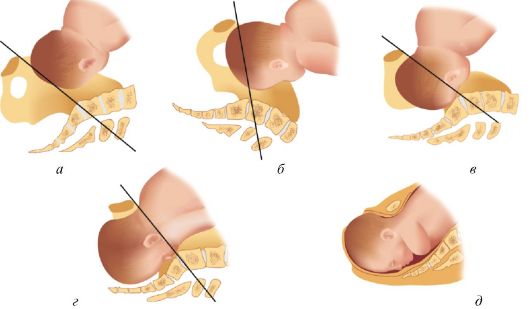
Рис. 2.10.6. Отношение головки к плоскостям малого таза: а - головка над входом в таз; б - головка малым сегментом во входе в малый таз; в -головка большим сегментом во входе в таз; г - головка в полости малого таза; д - головка в выходе малого таза
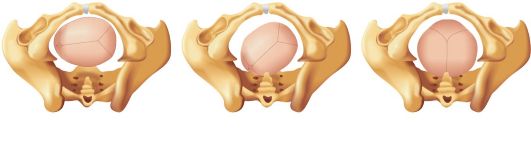
Рис. 2.10.7. Расположение швов и родничков при затылочном предлежании: а - головка над входом в малый таз; б - головка в полости малого таза; в - головка в выходе малого таза
Рис. 2.10.8. Оценка вставления предлежащей части (по Бишопу) Дата добавления: 2014-12-11 | Просмотры: 3763 | Нарушение авторских прав |