 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
НЕВЫНАШИВАНИЕ БЕРЕМЕННОСТИАктуальность. Невынашивание беременности - серьезное акушер кое осложнение. Потеря желанной беременности происходит почти у каждой пятой беременной в Российской Федерации. Частота самопроизвольного прерывания беременности колеблется от 10% до 20%. В сложившейся демографической обстановке, когда темпы прироста населения оказались ниже показателя смертности, невынашивание беременности является одной из актуальных государственных проблем. Значимость проблемы усугубляется перинатальными исходами. В тех случаях, когда беременность заканчивается преждевременными родами и рождением жизнеспособного, но недоношенного ребенка, риск перинатальной заболеваемости и смертности очень высок. При этом тяжесть заболевания и частота перинатальных потерь недоношенного новорожденного увеличивается с уменьшением гестационного срока. Определение. Невынашивание - это самопроизвольное прерывание беременности в различные сроки до 37 полных недель, считая с 1-го дня последней менструации. Привычным невынашиванием называют самопроизвольное прерывание беременности подряд 2 раза и более. Самопроизвольный выкидыш или аборт - это прерывание беременности до 22 нед. Прерывание беременности до 16 нед - это ранние самопроизвольные аборты, а с 16 до 22 - поздние самопроизвольные аборты. Недонашиванием или преждевременными родами по рекомендации ВОЗ принято считать самопроизвольное прерывание беременности в сроки от 22 до 37 нед при массе плода от 500 г. В России самопроизвольное прерывание беременности в сроки от 22 до 27 нед не относят к преждевременным родам, а родившийся плод в случае смерти не регистрируют как новорожденного и не вносят в показатели перинатальной смертности, если он не прожил 7 дней после родов. Этиология и патогенез. Причины самопроизвольного прерывания беременности разнообразны. В случаях, когда причина прерывания беременности не выяснена, ее называют идиопатической. Согласно существующим в настоящее время представлениям, генетические и частично инфекционные причины ведут к закладке аномального эмбриона. Реализация повреждающего действия других факторов (анатомических, эндокринных, иммунологических) состоит в создании неблагоприятного фона для развития генетически полноценного плодного яйца. Неблагоприятный фон ведет к истощению резервных возможностей хориона и остановке развития эмбриона (нарушению эмбриогенеза). Критическими сроками в первом триместре беременности признают 6-8 нед (гибель эмбриона) и 10-12 нед (экспульсия плодного яйца). Генетические причины невынашивания беременности. Прерывание беременности в первом триместре в 70% случаев связано с хромосомными аномалиями. В преобладающем большинстве случаев при генетическом обследовании родителей изменений кариотипа не выявляют. В этих случаях речь идет о так называемых спорадических хромосомных мутациях. Вероятность хромосомной аномалии плода при последующей беременности составляет около 1%. В противоположность этим случаям у 7% супружеских пар с привычной потерей беременности могут быть обнаружены хромосомные аномалии. При этом в семье отмечаются наследственные заболевания, врожденные аномалии, рождение детей с задержкой умственного развития, наличие у супружеской пары и родственников бесплодия и/или невынашивания беременности неясного происхождения, наличие неясных случаев перинатальной смертности. При наличии подобного анамнеза супружеским парам рекомендована консультация генетика. При обнаружении патологического кариотипа даже у одного из родителей во время беременности следует проводить все доступные методы. исследования для выявления врожденной патологии плода. Это биохимический скрининг в сроки 12 нед и 17 нед беременности: исследование показателя α-фетопротеина, хорионического гонадотропина и белка, ассоциированного с беременностью, или свободного эстриола в крови матери. Обязательно проведение УЗИ в 12 нед и 20-22 нед для выявления маркеров хромосомных аномалий плода. По показаниям проводят инвазивные методы диагностики: биопсию или аспирацию хориона в первом триместре беременности или амниоцентез (плацентоцентез или кордоцентез) во втором триместре беременности. Анатомические причины невынашивания беременности. К анатомическим причинам относят врожденные пороки развития матки, заболевания матки и травматические повреждения шейки матки. Аномалии развития матки (полное удвоение матки; двурогая, седловидная, однорогая матка; частичная или полная внутриматочная перегородка) увеличивают частоту невынашивания беременности во втором триместре и частоту преждевременных родов. Из приобретенных анатомических дефектов чаще диагностируют субмукозную (подслизистую) миому матки, истмикоцервикальную недостаточность (ИЦН), реже - внутриматочные синехии (синдром Ашермана). С целью диагностики аномалий матки используют: • ультразвуковое исследование в первой фазе менструального цикла для диагностики субмукозной (подслизистой) миомы матки и внутриматочных синехий. Для выявления пороков развития матки УЗИ делают во второй фазе менструального цикла. Особое значение для диагностики патологии матки ультразвуковой метод исследования имеет в ранние сроки беременности как единственно допустимый; • гистеросальпингографию (рентгеноконтрастное исследование) проводят только вне беременности, в первой фазе менструального цикла при подозрении на пороки развития матки и миому матки, а во вторую фазу менструального цикла - для определения состояния внутреннего зева шейки матки (диагностика ИЦН); • гистероскопию применяют также только вне беременности. С помощью оптического прибора (гистероскопа) можно осмотреть полость матки и одновременно (с помощью резектоскопа) при необходимости провести хирургическое лечение: удаление субмукозного узла миомы, рассечение синехий. Лечение аномалий развития матки хирургическое - метропластика. Истмико-цервикальная недостаточность признана наиболее частой причиной прерывания беременности во втором триместре. ИЦН - это несостоятельность внутреннего зева и шейки матки. Частота возник- новения ИЦН у пациенток с привычным невынашиванием составляет 13-20%. Принято различать органическую (анатомическую) и функциональную (гормональную) ИЦН. Органическая ИЦН - это травматическое повреждение шейки матки, которое может быть связано с грубым расширением цервикального канала во время искусственного аборта, прерывания беременности в поздние сроки. Чаще анатомическую ИЦН наблюдают при разрывах шейки матки в предыдущих родах. ИЦН может быть следствием перенесенных операций на шейке матки: после ампутации или конизации. Предполагают, что функциональная ИЦН развивается у женщин с дефицитом прогестерона, гиперандрогенией, дисплазией соединительной ткани. Функциональная ИЦН может быть связана с выраженным механическим давлением на шейку матки при многоплодной беременности, многоводии, крупном плоде. У пациенток с подозрением на ИЦН или с привычным невынашиванием беременности во втором триместре мониторинг состояния шейки матки необходимо проводить с 12 нед беременности еженедельно или один раз в 2 нед. Как правило, при ИЦН клинических проявлений нет. Укорочение шейки матки и открытие маточного зева происходит безболезненно и незаметно для беременной. В дальнейшем нижний полюс плодного пузыря опускается до наружного зева или во влагалище (происходит пролабирование плодного пузыря). В таких условиях высока вероятность разрыва плодного пузыря из-за его инфицирования и чрезмерного механического давления на его нижний полюс. Происходит излитие околоплодных вод. При выявлении гормональных нарушений, способствующих развитию ИЦН, необходимо проводить их коррекцию. Основной метод лечения уже имеющейся ИЦН - хирургический. Вне беременности - пластика шейки матки по Ельцову-Стрелкову. Во время беременности на шейку матки накладывают циркулярные швы. Оптимальный срок для хирургической коррекции ИЦН 16 нед беременности (см. гл. 4.2). Эндокринные причины невынашивания беременности. Эндокринные причины невынашивания беременности составляют 8-20%. Наиболее значимые: недостаточность лютеиновой фазы (НЛФ), дисфункция щитовидной железы, сахарный диабет, гиперандрогения. Обследование женщин с невынашиванием беременности эндокринного генеза начинают с оценки тестов функциональной диагностики вне беременности: измерение базальной температуры в течение трех менструальных цик- лов, оценку состояния цервикальной слизи (длина нити слизи), феномена папоротника. Исследуют кровь для определения экскреции гормонов, щитовидную железу, надпочечники, органы малого таза с помощью УЗИ. Основное лечение - гормонотерапия. Иммунологические причины невынашивания беременности. Иммунологические причины невынашивания беременности составляют 80% всех ранее необъяснимых случаев повторных потерь беременности. Выделяют аутоиммунные и аллоиммунные нарушения. К аутоиммунным состояниям относят антифосфолипидный синдром (АФС). Основным осложнением АФС являются тромбозы. Лечение проводят глюкокортикоидами (дексаметазон, метипред) в сочетании с антиагрегантами (аспирин) и прямыми антикоагулянтами (гепарин, клексан, фраксипарин), используют также высокие дозы иммуноглобулинов. К иммунным факторам невынашивания относят сенсибилизацию к хорионическому гонадотропину (ХГ). Антитела к ХГ блокируют биологический эффект ХГ и понижают его концентрацию, снижая трофическую функцию трофобласта. Аллоиммунные факторы приводят к ранней потере беременности, которая обусловлена наличием у супругов повышенного количества общих антигенов системы главного комплекса гистосовместимости (часто встречается при родственных браках). Инфекционные причины невынашивания беременности. Инфекционный фактор при первичном инфицировании на ранних сроках беременности может явиться причиной самопроизвольного аборта. Источником инфекции могут служить острые и хронические воспалительные процессы различных органов и систем: зубной кариес, острая респираторная вирусная инфекция, хронический тонзиллит, пиелонефрит и другая экстрагенитальная патология. Первичным очагом инфекции могут быть воспалительные процессы гениталий как острые, так и хронические: эндометрит, цервицит, кольпит. Предгравидарное обследование или обследование беременных с невынашиванием должно включать бактериоскопию мазка, бактериологическое исследование биоптата из цервикального канала и обследование на TORCH-инфекции (токсоплазмоз, краснуху, цитомегаловирус, хламидиоз и другие инфекции) методом ПЦР (рис. 3.2.1). Лечение заключается в санации очага острой инфекции и восстановлении нормоценоза влагалища после антибактериальной терапии. При бактериальном вагинозе необходимо назначать пробиотики без предварительной антибактериальной терапии.
У женщин, страдающих привычным невынашиванием, вне беременности часто диагностируют хронический эндометрит. Привычное невынашивание беременности часто происходит на фоне персистенции условно-патогенных микроорганизмов в эндометрии, реже - на фоне смешанной бактериальной и вирусной инфекции (вирус простого герпеса, Коксаки А, Коксаки В, энтеровирусы, цитомегаловирус). В дальнейшем могут активироваться иммунопатологические процессы, тогда как роль инфекционного агента отходит на второй план. Для постановки или исключения инфекционных причин невынашивания вне беременности используют биопсию эндометрия на 7-8 день менструального цикла, его гистологическое исследование, полимеразную цепную реакцию (ПЦР) и бактериологическое исследование материала из полости матки. Лечение хронического эндометрита проводят согласно стандартам лечения воспалительных заболеваний органов малого таза. При этом первостепенное значение имеет не санация очага, а коррекция иммунитета и восстановление биоценоза генитального тракта. Механизм самопроизвольного прерывания беременности может быть различным в зависимости от причин прерывания беременности. В одних случаях сначала возникают сокращения матки, которые вызывают отслойку плодного яйца. В других случаях сокращениям матки предшествует гибель плодного яйца (неразвивающаяся беременность). Иногда отслойка плодного яйца и сокращения матки происходят одновременно. Классификация самопроизвольных выкидышей в зависимости от выраженности симптомов: • угрожающий самопроизвольный аборт; • начавшийся самопроизвольный аборт; • аборт в ходу; • неполный аборт; • полный аборт. Клиника и диагностика. Диагностика не представляет особых трудностей. Она основывается на жалобах, предъявляемых больной, данных общего и гинекологического исследования, ультразвукового метода исследования, с учетом результатов гормонального обследования. При угрожающем аборте отмечаются ощущения тяжести или незначительные тянущие боли внизу живота и в области крестца. При угрожающем аборте во втором триместре боли могут быть схваткообразного характера. Данные гинекологического исследования при угрожающем выкидыше свидетельствуют о соответствии размеров матки сроку задержки менструации. Матка реагирует на пальпацию сокращением. Структурных изменений со стороны шейки матки нет. Кровянистые выделения из половых путей отсутствуют. При ультразвуковом исследовании отмечают гипертонус миометрия. При начавшемся самопроизвольном выкидыше шейка матки может быть несколько укороченной со слегка зияющим наружным зевом. Тело матки становится плотным, но пока соответствует сроку задержки менструации. При начавшемся выкидыше схваткообразные боли более выражены, чем при угрожающем аборте, появляются кровянистые выделения. Плодное яйцо отслаивается на небольшом участке, поэтому величина матки соответствует сроку беременности. При истмико-цервикальной недостаточности канал шейки матки бывает несколько расширен, поэтому болевые ощущуния менее выражены или отсутствуют. Общее состояние беременной при угрожающем и начавшемся выкидыше остается удовлетворительным. При ультразвуковом исследовании отмечают частичную отслойку хориона (плаценты) по краю или с образованием ретрохориальной (ретроплацентарной), или заоболочечной гематомы. Во время УЗИ оценивают состояние внутреннего зева и длину шейки матки. При ИЦН внутренний зев расширен более чем на 8 мм, шейка укорочена до 2 см и менее. Ситуация, когда нижний полюс плодного яйца легко достигается через шеечный канал, свидетельствует об аборте «в ходу». При аборте «в ходу», полном и неполном выкидыше состояние беременной зависит от кровопотери. Острая кровопотеря может приводить к геморрагическому шоку. Аборт «в ходу» характеризуется схваткообразными болями внизу живота, выраженным кровотечением. Канал шейки матки раскрыт, плодное яйцо находится в канале шейки матки, нижний полюс его может выступать во влагалище. При истмико-цервикальной недостаточности аборт чаще всего начинается с преждевременного излития околоплодных вод. Плодное яйцо опускается в расширенный канал шейки матки, оболочки инфицируются и вскрываются. Выкидыш, как правило, происходит быстро и безболезненно. При неполном аборте, когда плодное яйцо частично изгоняется из полости матки, наблюдаются схваткообразные боли внизу живота и кровотечение различной интенсивности. Канал шейки матки раскрыт, матка мягкой консистенции, величина ее меньше, чем должна быть в соответствии с предполагаемым сроком беременности. В матке обычно задерживаются плодные оболочки, плацента или ее часть. При полном аборте, который чаще наблюдается в поздние сроки беременности, плодное яйцо полностью изгоняется из полости матки. Матка сокращается, кровотечение прекращается. При длительном течении угрожающего, неполного самопроизвольного аборта возможно проникновение микрофлоры из влагалища в полость матки с последующим развитием хориоамнионита, эндометрита. Инфицированный аборт может стать причиной генерализованных септических заболеваний вплоть до септического шока. Дополнительные методы обследования. Лабораторные и аппаратные методы исследования применяются для диагностики начальных этапов прерывания беременности. 1. Определение базальной температуры в первые 12 нед беременности является одним из прогностических признаков правильного течения беременности. При благоприятном течении беременности базальная температура повышена до 37,2-37,4 °С. Температура ниже 37 "С указывает на угрозу прерывания беременности. 2. Большое прогностическое значение для оценки течения беременности в I триместре имеет динамическое исследование показателя ХГ, которое имеет определенное количественное значение для каждого срока гестации. У женщин с подозрением на гиперандрогению исследуют содержание 17-кетостероидов (17-КС) в суточной моче, дегидроэпиандростерон (ДЭА) и 17-оксипрогестерон (17-ОНП) в крови. В норме уровень ДЭА составляет 10% экскреции 17-КС. Повышение содержания 17-КС, ДЭА, 17-ОНП свидетельствует о гиперандрогении, в связи с чем необходимо лечение глюкокортикоидами. Контроль эффективности лечения осуществляют, исследуя показатели ДЭА и 17-ОНП в крови беременной, 17-КС в суточной моче. 3. Весьма информативны данные ультразвукового сканирования. УЗИ в первом триместре беременности позволяет уточнить гестационный срок, выявить многоплодную беременность, пороки развития матки и плодного яйца, отслойку и предлежание хориона. 4. При невозможности провести гормональное исследование можно использовать цитологическое исследование влагалищного мазка, которое целесообразно проводить 1-2 раза в нед, а при явлениях угрозы прерывания беременности и необходимости коррекции гормональных отклонений - ежедневно. Данные цитологического исследования принимают во внимание только при отсутствии местной инфекции (кольпит, цервицит). Лечение. Терапия в первом триместре беременности ограничена в связи с возможным эмбриотоксическим и тератогенным эффектом лекарственных препаратов. До начала лечения или одновременно с ним проводят обследование для выяснения причины угрозы прерывания беременности. Зная причины и понимая патогенез прерывания беременности, можно более успешно проводить лечение; в противном случае оно становится симптоматическим и часто неэффективным. При угрозе прерывания беременности в I и во II триместрах беременности, независимо от причины, лечение должно быть комплексным: 1. Полупостельный режим. 2. Физический и сексуальный покой. 3. Раствор токоферола 400-800 МЕ в сут (витамин Е), предпочтительнее суммарный. 4. Гестагенная поддержка до 16 нед беременности (дюфастон, утрожестан 20 мг в сут в таблетках или вагинальных свечах). 5. После 16 нед возможно назначение терапии антагонистов кальция. Блокируя кальциевые каналы (или конкурируя с ионами кальция), эти препараты препятствуют сокращению миоцитов, снижая сократительную активность миометрия. С этой целью используют внутривенное введение (от 10 до 20 грамм сухого вещества) 25% р-ра магния сульфата через инфузомат (или капельно). Хорошим эффектом обладает нифедипин, который назначают сублингвально по 10-20 мг 3 раза в сут. Препарат противопоказан при тахикардии. 6. Патогенетически обоснованная терапия, в зависимости от выявленной причины угрозы прерывания. 7. Профилактика и лечение запоров. 8. В сроке беременности от 16 до конца II триместра допустимо использование индометацина ректально или перорально в дозе не более 200 мг в сут, на курс не более 5 дней. Дата добавления: 2014-12-11 | Просмотры: 3220 | Нарушение авторских прав |
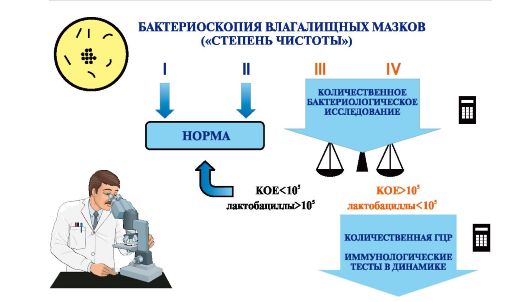 Рис. 3.2.1. Алгоритм диагностики биоценоза здоровых женщин
Рис. 3.2.1. Алгоритм диагностики биоценоза здоровых женщин